- Auteur Rachel Wainwright [email protected].
- Public 2023-12-15 07:40.
- Laatst gewijzigd 2025-11-02 20:14.
Vette hepatosis
De inhoud van het artikel:
- Oorzaken en risicofactoren
- Vormen van de ziekte
- Symptomen van vette hepatosis
- Diagnostiek
- Behandeling van vette hepatosis
- Mogelijke gevolgen en complicaties
- Voorspelling
- Preventie
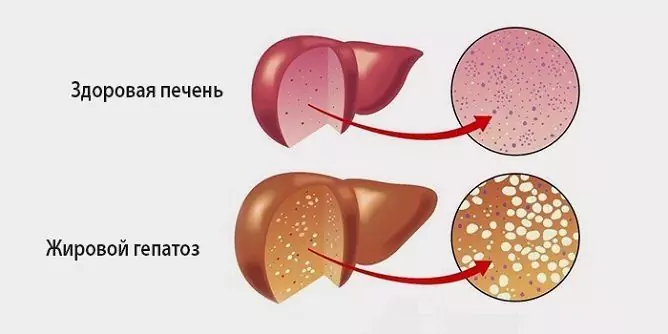
Vette hepatosis is een pathologisch proces dat wordt gekenmerkt door vervetting van hepatocyten en de ophoping van vetdruppeltjes zowel in de cellen zelf als in de intercellulaire substantie.
Vette hepatosis komt voor bij bijna 100% van de patiënten met alcoholische leverziekte en bij ongeveer 30% van de patiënten met niet-alcoholische laesies. In feite is deze pathologie de eerste fase van alcoholische leverziekte, die later eindigt in cirrose, chronisch leverfalen en vervolgens de dood. Vrouwen zijn gevoeliger voor de ziekte - volgens statistieken is hun aandeel 70% van het totale aantal patiënten.
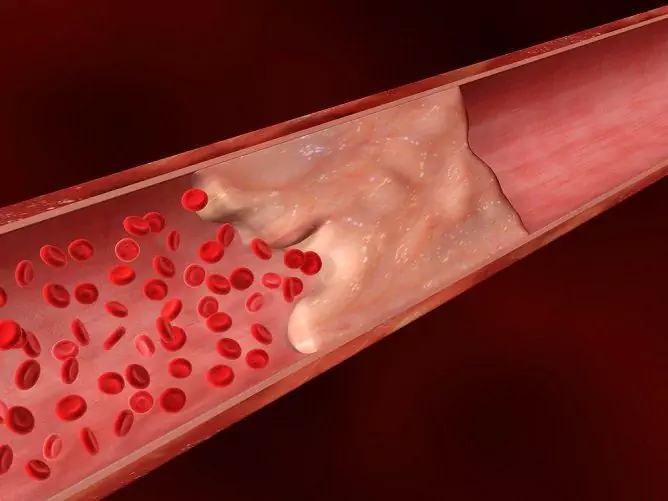
Vette hepatosis is een urgent medisch en sociaal probleem. Het verhoogt aanzienlijk het risico op het ontwikkelen van cirrose, metabole en endocriene stoornissen, ziekten van het cardiovasculaire systeem, spataderen, allergische pathologieën, die op hun beurt het vermogen van patiënten om te werken aanzienlijk beperken en invaliditeit veroorzaken.
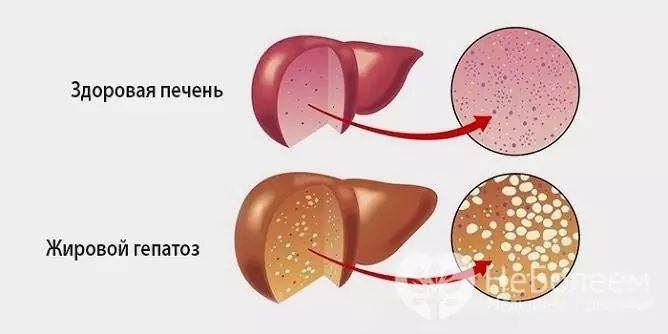
Bron: bolitpechen.ru
Oorzaken en risicofactoren
In de meeste gevallen wordt de ontwikkeling van leververvetting veroorzaakt door schade aan hepatocyten door alcohol en zijn metabolieten. Er is een directe relatie tussen de duur van de consumptie van alcoholische dranken door de patiënt en de ernst van vervetting van hepatocyten, een verhoogd risico op cirrose.
Vaak ontwikkelt vette hepatosis zich tegen de achtergrond van diabetes mellitus. Hyperglycemie en insulineresistentie verhogen de concentratie van vetzuren in het bloed, wat de synthese van triglyceriden door hepatocyten bevordert. Als gevolg hiervan wordt vet afgezet in het leverweefsel.
Een andere reden voor de ontwikkeling van leververvetting is algemene obesitas. Een aanzienlijk verhoogd lichaamsgewicht gaat niet alleen gepaard met een toename van het percentage vetweefsel in het lichaam van de patiënt, maar ook met de ontwikkeling van het metabool syndroom met weefselresistentie tegen insuline. De resultaten van protonspectroscopie laten zien dat er een direct verband bestaat tussen nuchtere seruminsuline-concentratie en de hoeveelheid vetafzettingen in de lever.
Veel andere ziekten die optreden bij stofwisselingsstoornissen kunnen ook vette hepatosis veroorzaken:
- tumoren;
- chronisch longfalen;
- chronisch hartfalen;
- cardiale ischemie;
- arteriële hypertensie;
- Ziekte van Wilson-Konovalov (aangeboren aandoening van het kopermetabolisme, andere namen: hepatolenticulaire degeneratie, hepatocerebrale dystrofie);
- Itsenko-Cushing-syndroom;
- thyrotoxicose;
- myxoedeem;
- chronische ziekten van het spijsverteringsstelsel, vergezeld van een schending van het absorptieproces.
Vette hepatosis kan worden veroorzaakt door onjuiste voeding - een hoog gehalte aan enkelvoudige koolhydraten, gehydrogeneerde vetten in de voeding, het zogenaamde westerse dieet (de overheersing van geraffineerd voedsel in de voeding, gebrek aan grove vezels), evenals een zittende levensstijl.
Tekenen van vette hepatosis zijn vaak aanwezig bij mensen met een erfelijke tekort aan enzymen die betrokken zijn bij het proces van vetmetabolisme.
Aldus is de primaire oorzaak van vette hepatosis in veel gevallen insulineresistentie, terwijl vette degeneratie van hepatocyten een van de schakels wordt bij de vorming van het metabool syndroom.
Andere factoren die bijdragen aan de ophoping van vet in de cellen en de intercellulaire substantie van de lever zijn:
- hyperlipidemie;
- schending van het gebruik van vetten tijdens peroxidatie;
- schending van de synthese van apoproteïne - een enzym dat betrokken is bij de vorming van transportvormen van vetten en hun verwijdering uit cellen.
Gewoonlijk leidt niet één specifieke factor tot de ontwikkeling van leververvetting, maar een combinatie hiervan, bijvoorbeeld alcoholgebruik tijdens het gebruik van medicijnen of een onjuist dieet.
Vormen van de ziekte
Afhankelijk van de etiologische factor wordt vette hepatosis onderverdeeld in niet-alcoholische steatohepatitis en alcoholische leververvetting. Bij leverbiopsie wordt in ongeveer 7% van de gevallen niet-alcoholische steatohepatitis gediagnosticeerd. Alcoholische vervetting wordt veel vaker gedetecteerd.
Vette hepatosis is van twee soorten:
- primair - geassocieerd met endogene (interne) stofwisselingsstoornissen (hyperlipidemie, diabetes mellitus, obesitas);
- secundair - door externe (exogene) invloeden die leiden tot stofwisselingsstoornissen (inname van corticosteroïden, tetracycline, methotrexaat, niet-steroïde anti-inflammatoire geneesmiddelen, synthetische oestrogenen, ziekte van Wilson-Konovalov, vasten, langdurige parenterale voeding, resectie van de darmen, gastroplastiek, ileastoplastiek).
Afhankelijk van de kenmerken van vetafzetting, wordt vette hepatosis onderverdeeld in de volgende vormen:
- focaal verspreid - treedt meestal op zonder enige klinische manifestatie;
- uitgesproken als verspreid;
- zonaal - vet wordt afgezet in verschillende zones van de leverkwab;
- microvesiculaire steatosis (diffuus).
Symptomen van vette hepatosis
Er zijn geen specifieke klinische symptomen van vette hepatosis, zelfs niet bij significante morfologische veranderingen in de lever. Veel patiënten hebben obesitas en / of diabetes type II.
Tekenen van vette hepatosis zijn niet-specifiek. Deze omvatten:
- milde pijn in het kwadrant rechtsboven van de buik, pijn in de natuur;
- gevoel van licht ongemak in de buikholte;
- lichte vergroting van de lever;
- asthenisatie;
- dyspeptisch syndroom (misselijkheid, soms braken, instabiliteit van de ontlasting).
Bij ernstige vette hepatosis kunnen icterische verkleuring van de huid en slijmvliezen optreden. Vettige degeneratie van hepatocyten gaat gepaard met het vrijkomen van een tumornecrotiserende factor, wat leidt tot flauwvallen, verlaagde bloeddruk, toegenomen bloeding (neiging tot bloedingen).
Diagnostiek
Diagnose van leververvetting levert aanzienlijke problemen op, aangezien de ziekte in de meeste gevallen asymptomatisch is. Biochemische analyses laten geen significante veranderingen zien. In sommige gevallen is er een lichte toename van de activiteit van serumtransaminasen. Tijdens het onderzoek moet in gedachten worden gehouden dat hun normale activiteit vette hepatosis niet uitsluit. Daarom is de diagnose van deze aandoening voornamelijk gebaseerd op de uitsluiting van andere leverpathologieën.
Om de oorzaak te achterhalen die heeft geleid tot het optreden van vette hepatosis, worden de volgende laboratoriumtests voorgeschreven:
- bepaling van markers van auto-immuunhepatitis;
- detectie van antilichamen tegen hepatitis-virussen, rubella, Epstein-Barr, cytomegalovirus;
- studie van hormonale status;
- bepaling van de glucoseconcentratie in het bloedserum;
- bepaling van het insulinegehalte in het bloed.
Echografisch onderzoek kan vette steatose alleen detecteren met aanzienlijke vetafzetting in het leverweefsel. Magnetische resonantiebeeldvorming is informatiever. Bij een focale vorm van pathologie is een radionucleidescan van de lever aangewezen.
Met de C13-metacetine-ademtest kunnen de ontgiftingsfuncties van de lever en het aantal normaal functionerende hepatocyten worden beoordeeld.
Om de definitieve diagnose te stellen, wordt een punctiebiopsie van de lever uitgevoerd, gevolgd door een histologische analyse van de resulterende biopsie. De histologische tekenen van vette hepatosis zijn:
- vervetting;
- steatonecrose;
- fibrose;
- intralobulaire ontsteking.
Behandeling van vette hepatosis
Therapie voor patiënten met vette hepatosis wordt poliklinisch uitgevoerd door een gastro-enteroloog. Ziekenhuisopname is alleen geïndiceerd met significante vervetting van het leverweefsel, vergezeld van een uitgesproken schending van de functies, voornamelijk ontgifting.
Het dieet voor vette hepatosis speelt een belangrijke, soms primaire rol bij complexe therapie. Het dieet is beperkt tot vet, vooral van dierlijke oorsprong. Eiwitconsumptie moet 100-110 g per dag zijn. Mineralen en vitamines moeten in voldoende hoeveelheden aan het lichaam worden geleverd.
Zorg ervoor dat u het verhoogde lichaamsgewicht corrigeert, waardoor u de insulineresistentie kunt verminderen en in sommige gevallen volledig kunt elimineren, waardoor het lipiden- en koolhydraatmetabolisme normaliseert. Patiënten met vette hepatosis mogen niet meer dan 400-600 g per week verliezen - bij een sneller gewichtsverlies begint vette hepatosis snel te vorderen en kan dit leiden tot de vorming van calculi in de galwegen, leverfalen. Om het risico op steenvorming te verminderen, kunnen ursodeoxycholzuurpreparaten worden voorgeschreven.
Om leververvetting te elimineren, worden lithotrope geneesmiddelen gebruikt (essentiële fosfolipiden, liponzuur, B-vitamines, foliumzuur).
Indien nodig, om insulineresistentie te elimineren, worden patiënten biguaniden en thiazolidinedionen voorgeschreven.
Lichaamsbeweging helpt het gebruik van vetzuren te verbeteren.
Bij ernstige vette hepatosis wordt beslist over de vraag of lipidenverlagende therapie met statines wenselijk is. Deze methode is niet wijdverbreid gebruikt, omdat statines zelf schade aan levercellen kunnen veroorzaken.
Om verminderde leverfuncties te herstellen, worden hepatoprotectors (taurine, betaïne, ursodeoxycholzuur, vitamine E) gebruikt. In de medische literatuur is er informatie over de mogelijkheid om angiotensine- en pentoxifylline-receptorblokkers te gebruiken bij vette hepatosis.
In het geval van alcoholische vette hepatosis is de belangrijkste voorwaarde voor een succesvolle behandeling een volledige weigering om verder alcoholische dranken te gebruiken. Indien nodig wordt de patiënt verwezen voor een consult bij een narcoloog.
Mogelijke gevolgen en complicaties
Bij afwezigheid van de noodzakelijke therapie verhoogt vette hepatosis het risico op het ontwikkelen van de volgende ziekten;
- spataderen;
- cholelithiasis;
- stofwisselingsziekten;
- levercirrose.
Voorspelling
De vooruitzichten zijn over het algemeen gunstig. In de meeste gevallen maakt de eliminatie van de etiologische factor het niet alleen mogelijk om verdere progressie van de ziekte te voorkomen, maar ook om het leverweefsel te herstellen. Het vermogen om te werken wordt doorgaans niet aangetast. Patiënten moeten lange tijd de aanbevelingen van de behandelende arts zorgvuldig volgen (weigering van alcoholische dranken, dieet, een actieve levensstijl behouden).
Als de oorzakelijke factoren niet worden geëlimineerd, zal vette hepatosis langzaam voortschrijden, waardoor degeneratieve en inflammatoire veranderingen in het leverweefsel ontstaan, wat uiteindelijk levercirrose en de ontwikkeling van chronisch leverfalen veroorzaakt.
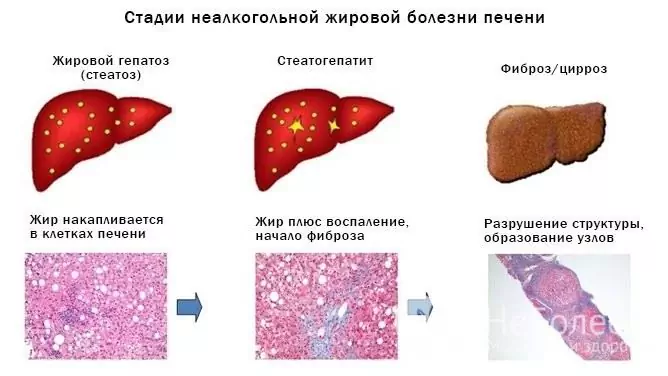
Bron: gastroe.ru
Preventie
Preventie van vette hepatosis omvat de volgende gebieden:
- actieve levensstijl;
- gebalanceerd dieet;
- weigering om alcoholische dranken te gebruiken;
- een normaal lichaamsgewicht behouden;
- tijdige opsporing van stofwisselingsziekten, organen van het spijsverteringsstelsel en hun actieve behandeling.
YouTube-video met betrekking tot het artikel:

Elena Minkina Arts anesthesist-reanimator Over de auteur
Opleiding: afgestudeerd aan het Tashkent State Medical Institute, gespecialiseerd in algemene geneeskunde in 1991. Herhaaldelijk geslaagd voor opfriscursussen.
Werkervaring: anesthesist-reanimator van het stedelijk kraamcomplex, reanimator van de hemodialyse-afdeling.
De informatie is gegeneraliseerd en wordt alleen ter informatie verstrekt. Raadpleeg uw arts bij het eerste teken van ziekte. Zelfmedicatie is gevaarlijk voor de gezondheid!