- Auteur Rachel Wainwright [email protected].
- Public 2023-12-15 07:40.
- Laatst gewijzigd 2025-11-02 20:14.
Stadia van een hartinfarct: acuut, subacuut, cicatriciaal
De inhoud van het artikel:
-
Stadia van een hartinfarct
- Het eerste, meest acute stadium of stadium van ischemie
- Tweede, acute fase van een hartinfarct
- De derde, subacute fase van een hartinfarct
- Fase 4 - cicatriciaal
- Het mechanisme van de ontwikkeling van een hartaanval
- Symptomen
- Diagnose van een hartaanval
- Behandeling in verschillende stadia van een hartaanval
- Video
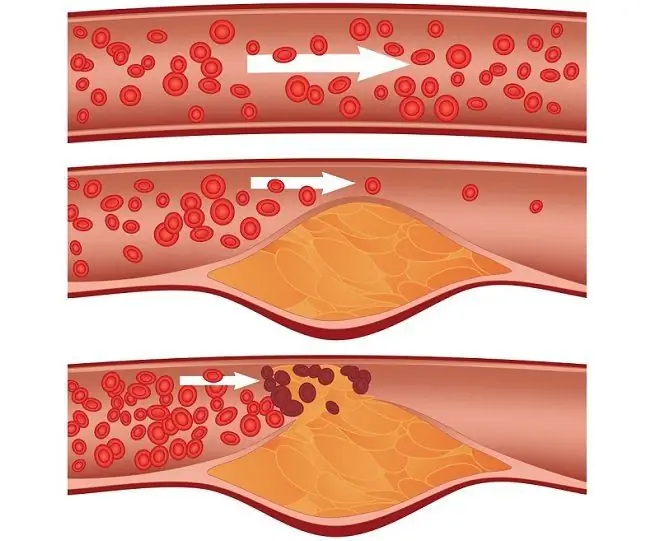
De stadia van een myocardinfarct zijn, ondanks de snelle ontwikkeling van het proces, belangrijk om te bepalen voor eerste hulp, behandeling en preventie van vertraagde complicaties. Myocardinfarct is een acute schending van de circulatie van de hartspier, wat leidt tot schade. Wanneer een vat dat een bepaald deel van het hart voedt verstopt, instort of vernauwt als gevolg van spasmen, ervaart de hartspier een acuut zuurstofgebrek (en het hart is het meest energie-verbruikende menselijke orgaan), waardoor de weefsels van dit gebied afsterven - er ontstaat necrose.

Het is belangrijk dat medische zorg wordt verleend in de vroege stadia van een hartinfarct
Stadia van een hartinfarct
De schade ontwikkelt zich opeenvolgend, in verschillende fasen. Omdat het immuunsysteem indirect inwerkt op weefsels via biologische transmitters, hebben artsen enige tijd om de dood van hartspiercellen te voorkomen of op zijn minst schade te minimaliseren.
Het eerste, meest acute stadium of stadium van ischemie
Dit is een zeer korte, maar meest gunstige periode voor eerste hulp. De duur ervan is gemiddeld 5 uur vanaf het begin van de aanval, maar het is vrij moeilijk om duidelijk het moment van overgang van angina pectoris naar een hartaanval te bepalen, en de compensatietijd is individueel, daarom zijn schommelingen in een vrij groot bereik mogelijk. De pathologische anatomie van de eerste fase bestaat uit de vorming van een primaire zone van necrose als gevolg van een acute stoornis in de bloedsomloop, en deze focus zal zich daarna blijven uitbreiden. Al in dit stadium verschijnen de eerste klinische manifestaties - acute pijn op de borst, zwakte, beven, tachycardie. Helaas kunnen patiënten deze aandoening vaak niet als een hartaanval definiëren, er geen belang aan hechten, proberen het te negeren en lijden aan gevaarlijke complicaties.
Tweede, acute fase van een hartinfarct
Deze fase wordt gekenmerkt door de uitbreiding van de necrosezone zozeer dat het verlies van dit deel van de hartspier hartfalen en systemische circulatiestoornissen met zich meebrengt. Het kan tot 14 dagen duren. Als er voldoende medische zorg wordt geboden, kan deze fase ook worden gecompenseerd om weefselvernietiging te stoppen. Het aantal cellen dat tijdens de acute fase sterft, heeft invloed op het optreden en de aard van vertraagde complicaties. Het is tijdens deze periode dat cardiogene shock en reperfusiesyndroom zich kunnen ontwikkelen - twee gevaarlijke vroege complicaties. Cardiogene shock treedt op wanneer het hartminuutvolume afneemt en de perifere vasculaire weerstand verhindert dat het bloed efficiënt pompt. Reperfusiesyndroom ontwikkelt zich bij overmatig gebruik van fibrinolytica - dan, na lange ischemie, gaan de cellen abrupt weer aan het werk en worden ze beschadigd door geoxideerde radicalen.
De derde, subacute fase van een hartinfarct
Dit is een keerpunt in de loop van de ziekte. Het duurt twee weken tot een maand, op welk moment de cellen in necrobiose (grens tussen leven en dood) cellen nog steeds de kans hebben om weer aan het werk te gaan als de omstandigheden gunstig zijn voor herstel. Deze periode wordt gekenmerkt door een immuunrespons op aseptische ontsteking. Vanaf dit moment kan het Dressler-syndroom ontstaan, een auto-immuunziekte die wordt gekenmerkt door schade aan het myocardium door immuuncellen. Als de uitkomst positief is, wordt het necrotische gebied geabsorbeerd door macrofagen en worden de vervalproducten gemetaboliseerd. Het resulterende defect begint het bindweefsel te vullen en vormt een litteken.
Fase 4 - cicatriciaal
De duur van de laatste fase van het infarct is meer dan twee maanden. In deze fase vervangt het bindweefsel het vernietigde gebied volledig. Aangezien dit weefsel echter slechts het "cement" van het lichaam is, kan het de functies van de hartspier niet overnemen. Als resultaat verzwakt de uitstootkracht, worden ritme- en geleidingsstoringen waargenomen. Bij hoge druk rekt het littekenweefsel uit, het hart wordt verwijd, de hartwand wordt dunner en kan barsten. Adequate ondersteunende therapie voorkomt dit echter, en de afwezigheid van schadelijke middelen biedt patiënten in dit stadium hoop op een gunstig resultaat.
Soms vallen de fasen weg of gaan ze in elkaar over, zodat het onmogelijk is om een bepaald stadium van een hartaanval te scheiden. Om erachter te komen welk stadium zich afspeelt en vervolgens de behandeling aan te passen, is instrumentele diagnostiek mogelijk.
Het mechanisme van de ontwikkeling van een hartaanval
Myocardinfarct is een van de meest voorkomende en tegelijkertijd de gevaarlijkste ziekten van het cardiovasculaire systeem. Het wordt gekenmerkt door een hoge mortaliteit, waarvan de meeste optreedt in de eerste uren van een aanval van zuurstofgebrek (ischemie) van de hartspier. Necrotische veranderingen zijn onomkeerbaar, maar treden binnen enkele uren op.

Stress is een van de oorzaken van een hartinfarct
Veel factoren beïnvloeden het cardiovasculaire systeem, waardoor het risico op een hartaanval toeneemt. Dit is roken, een onevenwichtige voeding met veel transvetten en koolhydraten, lichamelijke inactiviteit, diabetes mellitus, een ongezonde levensstijl, nachtwerk, blootstelling aan stress en vele andere. Er zijn maar een paar redenen die rechtstreeks tot ischemie leiden - een spasme van de coronaire vaten die het hart voeden (acute vasculaire insufficiëntie), hun blokkering door een atherosclerotische plaque of trombus, een kritieke toename van de voedingsbehoeften van het myocard (bijvoorbeeld tijdens zware lichamelijke inspanning, stress), schade aan de vaatwand met de daaropvolgende breuk.
Het hart kan ischemie enige tijd compenseren vanwege de opgehoopte voedingsstoffen in de cardiomyocyten (hartspiercellen), maar de reserves zijn na enkele minuten uitgeput, waarna de cellen afsterven. De zone van necrose kan geen functionele rol spelen in het werk van een spierorgaan, er ontstaat aseptische ontsteking omheen en een systemische immuunrespons op beschadiging voegt zich bij. Als u niet op het juiste moment hulp verleent, zal de hartaanvalzone zich blijven uitbreiden.
Symptomen
De symptomen van de ziekte variëren, maar er zijn verschillende tekenen die zeer waarschijnlijk een hartaanval krijgen. Allereerst is het hartpijn, die uitstraalt naar de hand, vingers, kaak, tussen de schouderbladen.
Het diagnostische criterium is een schending van het contractiele, geleidende, ritmevormende werk van het hart als gevolg van schade aan het geleidingssysteem - de patiënt voelt sterke harttrillingen, het stoppen ervan (onderbrekingen in het werk), onregelmatige slagen met verschillende tussenpozen. Systemische effecten worden ook waargenomen - zweten, duizeligheid, zwakte, tremoren. Als de ziekte snel vordert, wordt kortademigheid veroorzaakt door hartfalen. Mentale manifestaties van een hartaanval kunnen worden waargenomen - angst voor de dood, angst, slaapstoornissen, achterdocht en anderen.
Soms worden de klassieke symptomen niet uitgesproken en soms verschijnen er atypische symptomen. Vervolgens praten ze over atypische vormen van een hartinfarct:
- buik - in zijn manifestaties lijkt het op peritonitis met acuut abdominaal syndroom (intense pijn in het epigastrische gebied, branderig gevoel, misselijkheid);
- cerebraal - komt voor in de vorm van duizeligheid, vertroebeling van het bewustzijn, ontwikkeling van neurologische symptomen;
- perifere - pijn is ver van de bron en is gelokaliseerd in de toppen van de vingers, nek, bekken, benen;
- pijnloze of oligosymptomatische vorm - treedt meestal op bij patiënten met diabetes mellitus.
Anatomisch gezien worden verschillende soorten hartaanvallen onderscheiden, die elk verschillende membranen van het hart beschadigen. Transmuraal infarct treft alle lagen - er wordt een groot gebied met schade gevormd, de hartfunctie lijdt in grote mate. Helaas is deze soort ook verantwoordelijk voor de meeste van alle gevallen van hartinfarct.
Intramuraal infarct heeft een beperkte lokalisatie en een gunstiger beloop. De beschadigingszone bevindt zich in de dikte van de hartwand, maar bereikt het buitenste epicardium en het binnenste endocardium niet. Bij een subendocardinfarct wordt de laesie onmiddellijk onder de binnenste schil van het hart gelokaliseerd en bij een subepicardiaal infarct onder de buitenste.
Afhankelijk van de omvang van de laesie en de kenmerken van het necrotische proces, wordt ook een groot-focaal en een klein-focaal infarct onderscheiden. Groot-focaal heeft karakteristieke tekens op het elektrocardiogram, namelijk een pathologische Q-golf, daarom wordt een groot-focaal een Q-infarct genoemd, en een klein-focaal is een niet-Q-infarct. De grootte van het beschadigde gebied is afhankelijk van het kaliber van de slagader die uit de bloedsomloop is gevallen. Als de bloedstroom in de grote kransslagader wordt geblokkeerd, treedt een groot-focaal infarct op en als de eindtak een klein-focaal infarct is. Een klein focaal infarct manifesteert zich mogelijk bijna niet klinisch; in dit geval brengen patiënten het over op hun benen en wordt het litteken na een verandering per ongeluk ontdekt. De hartfunctie lijdt ook in dit geval aanzienlijk.
Diagnose van een hartaanval
De belangrijkste methode voor het diagnosticeren van een hartaanval is het ECG (elektrocardiogram), dat direct beschikbaar is en in een ambulance kan worden uitgevoerd om het type en de locatie van de schade te identificeren. Door veranderingen in de elektrische activiteit van het hart, kan men oordelen over alle parameters van een hartaanval - van de grootte van de focus tot de duur.

Kleine focale laesies van de hartspier worden niet-Q-infarct genoemd
De eerste fase wordt gekenmerkt door verhoging (elevatie) van het ST-segment, wat wijst op ernstige ischemie. Het segment stijgt zo veel dat het samensmelt met de T-golf, een toename die duidt op myocardschade.
In het tweede, acute stadium van een myocardinfarct verschijnt een pathologische diepe Q-golf, die kan veranderen in een nauwelijks waarneembare R (deze neemt af als gevolg van een verslechtering van de geleiding in de ventrikels van het hart), of kan overslaan en direct naar ST gaan. Het is door de diepte van pathologische Q dat Q-infarct en niet-Q-infarct worden onderscheiden.
In de volgende twee fasen verschijnt diepe T en verdwijnt vervolgens - de normalisatie ervan, evenals de terugkeer van hoge ST naar de isoline, duidt op fibrose, vervanging van de focus van schade door bindweefsel. Alle veranderingen in het ECG worden geleidelijk genivelleerd, alleen R krijgt het nodige potentieel voor een lange tijd, maar in de meeste gevallen keert het nooit terug naar de indicator vóór het infarct - de contractiliteit van de hartspier is moeilijk terug te keren na acute ischemie.
Een belangrijke diagnostische indicator is een bloedtest, algemeen en biochemisch. Met algemene (klinische) analyse kunt u de veranderingen zien die kenmerkend zijn voor een systemische ontstekingsreactie - een toename van het aantal leukocyten, een toename van ESR. Biochemische analyse meet het niveau van enzymen die specifiek zijn voor hartweefsel. De indicatoren die kenmerkend zijn voor een hartaanval zijn onder meer een verhoging van het niveau van CPK (creatinefosfokinase) van de MV-fractie, LDH (lactaat dehydrogenase) 1 en 5, een verandering in het niveau van transaminasen.
Echocardiografie is het doorslaggevende onderzoek om de veranderingen in de hemodynamiek in het hart na een blessure op te helderen. Hiermee kunt u de bloedstroom, necrose of fibrose visualiseren.

Met echografie van het hart, of echocardiografie, kunt u de coronaire bloedstroom en het getroffen gebied in detail bestuderen
Behandeling in verschillende stadia van een hartaanval
In de beginfase is de behandeling gericht op het verminderen van de schade die de hartspier oploopt. Hiervoor worden medicijnen geïntroduceerd die de trombus oplossen en de aggregatie, dat wil zeggen kleven, van bloedplaatjes voorkomen. Ook worden medicijnen gebruikt die het uithoudingsvermogen van het myocardium vergroten onder omstandigheden van hypoxie, en vasodilatoren om het lumen van de kransslagaders te vergroten. Het pijnsyndroom wordt gestopt door narcotische analgetica.
In de latere stadia is het noodzakelijk om de diurese van de patiënt onder controle te houden; daarnaast worden vasoprotectors en verschillende soorten membraanstabilisatoren gebruikt. Hartfalen wordt tot op zekere hoogte gecompenseerd door cardiotonische medicijnen.
In de toekomst worden hartrevalidatie en ondersteunende therapie uitgevoerd.
Video
We bieden voor het bekijken van een video over het onderwerp van het artikel.

Nikita Gaidukov Over de auteur
Opleiding: 4e jaars student van de Faculteit der Geneeskunde nr. 1, gespecialiseerd in Algemene Geneeskunde, Vinnitsa National Medical University. N. I. Pirogov.
Werkervaring: Verpleegkundige van de afdeling cardiologie van het Tyachiv Regional Hospital No. 1, geneticus / moleculair bioloog in het Polymerase Chain Reaction Laboratory bij VNMU, vernoemd naar N. I. Pirogov.
Foutje in de tekst gevonden? Selecteer het en druk op Ctrl + Enter.